编者按:本期NET之声荟萃了神经内分泌肿瘤(NET)领域近期发表的6项研究,既包括了神经内分泌肿瘤预后标志物探索,也包括神经内分泌肿瘤手术方案及药物治疗方案的探索,并精选了陆明教授团队针对晚期低分化胃肠胰神经内分泌癌的一项随机2期研究,同时特别邀请了中山大学附属肿瘤防治中心胰胆外科李升平教授对KEYNOTE-028的研究结果进行深度点评分析,欢迎各位读者交流学习。
目录?

1、依托泊苷和顺铂 vs 伊立替康和顺铂作为晚期低分化胃肠胰神经内分泌癌患者一线治疗:一项随机2期研究
Etoposide and Cisplatin Versus Irinotecan and Cisplatin as the First-Line Therapy for Patients With Advanced, Poorly Differentiated Gastroenteropancreatic Neuroendocrine Carcinoma: A Randomized Phase 2 Study.
Cancer. [IF=6.102]
晚期胃肠胰神经内分泌癌(GEP-NEC)推荐使用以铂类为基础的化疗方案。这项发表在《Cancer》的2期研究由北京大学肿瘤医院陆明教授团队参与主导,旨在比较依托泊苷和顺铂(EP) vs 伊立替康和顺铂(IP)作为一线治疗晚期GEP-NEC的疗效和毒性。该研究的主要终点是客观缓解率(ORR),次要终点是无进展生存率、总生存率和毒性。
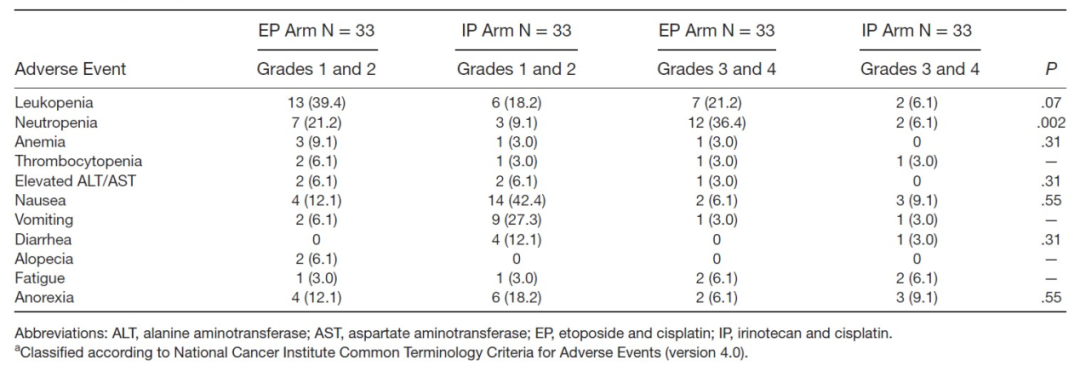
该研究原计划纳入144例患者,但入组在达到66患者的时候提前终止,因为早期分析发现两个治疗组的反应率相似。EP组和IP组的ORR均为42.4%(33例中14例)。小细胞NEC患者中EP与IP的疗效相似(分别为63.2%和61.5%,P=0.61),而在非小细胞NEC患者中,IP疗效略优(30% vs 14.3%;P=0.42)。EP组和IP组的中位无进展生存期分别为6.4个月和5.8个月(P=0.81),EP组和IP组的中位总生存期分别为11.3个月和10.2个月(P=0.37)。EP组3/4级中性粒细胞减少的发生率显著高于IP组(45.4% vs 12.1%;P=0.002)。与EP组相比,IP组的非血液毒性相对较轻且更常见(54.5% vs 18.2%;P=0.001)。未报道毒性相关的死亡。
该研究结果表明,在低分化消化系统NEC中IP和EP疗效相当。2种治疗方案似乎均具有良好的耐受性和不同的毒性。
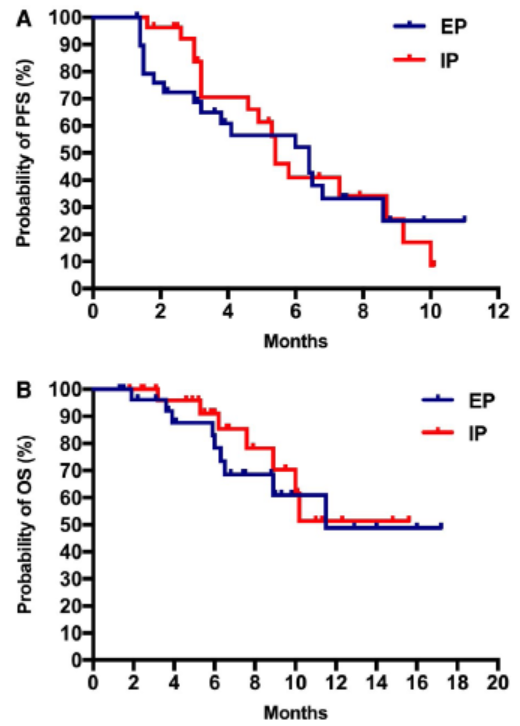 图1. 无进展生存率(PFS)和总生存率(OS)
图1. 无进展生存率(PFS)和总生存率(OS)
表1. 接受至少1个剂量研究药物的所有患者的血液学和非血液学不良事件
2、帕博利珠单抗治疗程序性死亡配体1(PD-L1)阳性晚期类癌或胰腺神经内分泌肿瘤:KEYNOTE-028研究结果
Pembrolizumab for the Treatment of Programmed Death–Ligand 1?Positive Advanced Carcinoid or Pancreatic Neuroendocrine Tumors: Results From the KEYNOTE-028 Study
Cancer. [IF=6.102]
(补充:NET最常见为类癌(最常见起源于肺)及胰腺NET)尽管病程漫长,治疗方法多样,但高分化的神经内分泌肿瘤(NETs)患者不可避免地会经历疾病进展。既往研究提示,程序性死亡蛋白配体1(PD-L1)与NET进展和预后相关,一项发表于《Cancer》的多中心、1期KEYNOTE-028研究(NCT02054806)评估了抗程序性死亡蛋白-1(PD-1)免疫疗法帕博利珠单抗(Pembrolizumab)在高分化或中等分化NETs患者中的活性和安全性。研究中PD-L1阳性、局部晚期或转移性类癌或高分化或中分化的胰腺NETs(pNETs)被纳入不同的队列,患者每2周接受10mg/kg的帕博利珠单抗治疗,最长持续2年。主要终点为客观缓解率(研究者根据实体瘤疗效评价标准v1.1评估);次要终点为安全性。
在170例和106例有可评估的样本的类癌和pNET筛查队列患者中,分别有21%和25%的患者为PD-L1阳性肿瘤;其中,分别有25例和16例患者符合条件并接受治疗。中位随访时间分别为20个月(2-35个月)和21个月(5-32个月)。客观缓解率分别为12.0%(95%CI,2.5%-31.2%)和6.3%(95%CI,0.2%-30.2%);类癌组3例达到部分缓解,pNET组1例达到部分缓解。类癌队列的中位缓解持续时间为9.2个月(范围为6.9-11.1个月),而pNET队列的中位缓解持续时间未达到。2组均未未观察到肿瘤完全缓解的病例。类癌和pNET队列分别有68%和69%的患者发生治疗相关不良事件,最常见的是腹泻(类癌组7例,pNET组4例)和疲劳(每组6例)。甲状腺功能减退是最常见的免疫介导的不良反应(类癌组5例,pNET组2例)。
综上,帕博利珠单抗在部分NETs患者中具有抗肿瘤活性,且耐受性良好。
表2. 研究者根据RECIST v1.1评估的缓解率

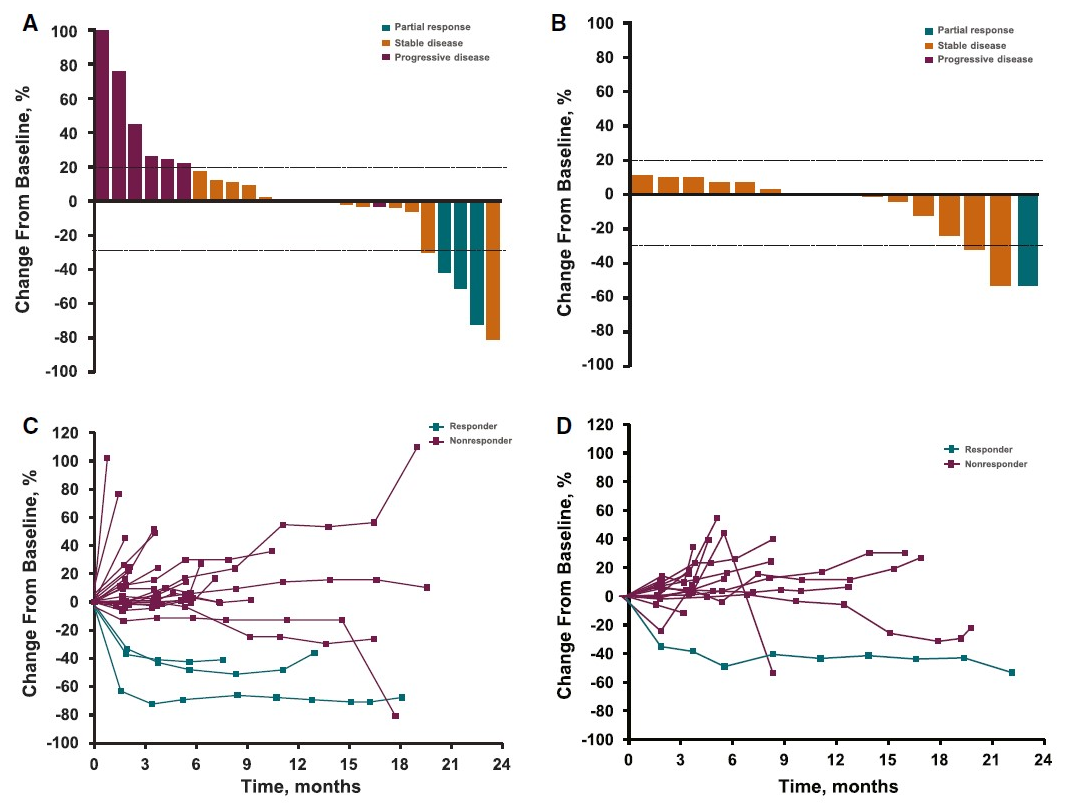 图2. 肿瘤大小自基线变化(研究者根据RECIST v1.1评估)
图2. 肿瘤大小自基线变化(研究者根据RECIST v1.1评估)
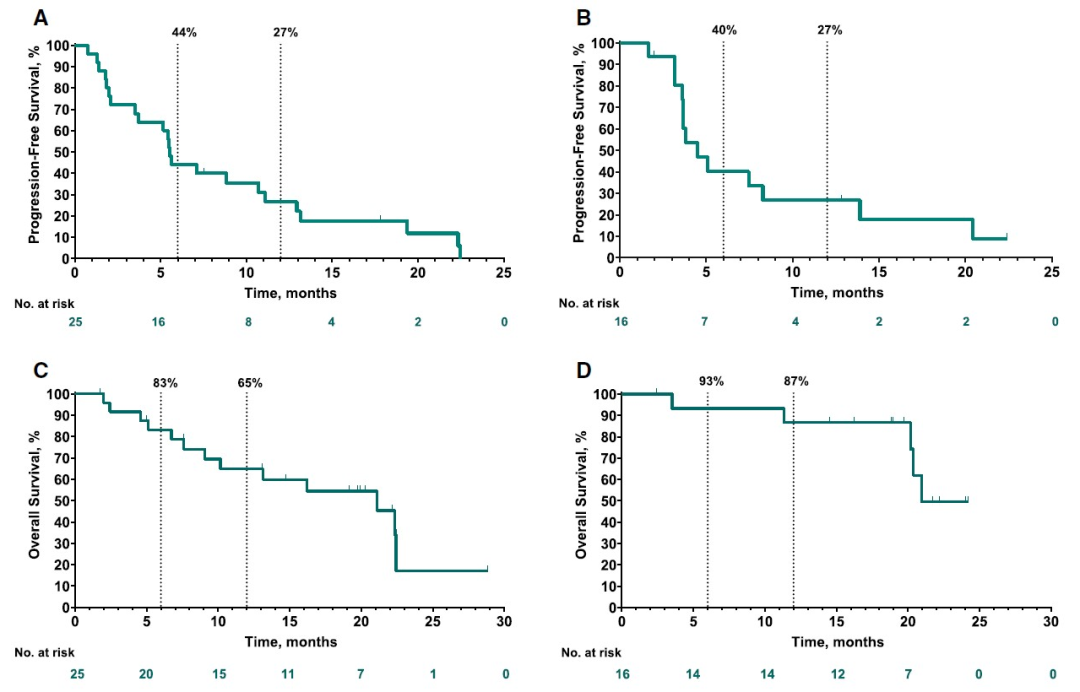 图3. 研究者根据RECIST v1.1评估(A)类癌和(B)胰腺神经内分泌肿瘤(pNET)队列的无进展生存率,以及(C)类癌和(D)pNET队列中的总生存率
图3. 研究者根据RECIST v1.1评估(A)类癌和(B)胰腺神经内分泌肿瘤(pNET)队列的无进展生存率,以及(C)类癌和(D)pNET队列中的总生存率
虽然高分化的NETs治疗效果较好,但是患者最终都会面临肿瘤进展或者无法耐受当前的治疗方案而停止治疗的情况。因此,寻找一些新的治疗方式极其重要。目前PD-L1单克隆抗体--帕博利珠单抗在黑色素瘤、非小细胞肺癌等晚期实体肿瘤中显示了良好的疗效和安全性。之前已有研究显示PD-L1的高表达与NETs较差的分化程度以及患者较短的生存期相关,这些发现也提示PD-L1可能在NETs的进展中起了重要作用,但是目前对于高分化NETs患者的疗效和安全性还缺少研究数据。
这项研究初步探索了帕博利珠单抗治疗PD-L1阳性的NETs的安全性及有效性。结果显示在类癌或pNETs中帕博利珠单抗的客观反应率分别是12%和6%;值得注意的是分化较好NETs本身生物学行为较好,患者生存期较长。目前经典的治疗药物SSA类(如长效奥曲肽)、靶向治疗药物如Sunitinib或Everolimus治疗NETs的客观反应率普遍也较低(2%~10%),所以对于高分化的NETs治疗而言,治疗的主要目标常常是疾病控制率(DCR)和无疾病进展生存期(PFS)。在这项研究中,帕博利珠单抗在类癌或pNETs中的DCR分别达到是72%和93.8%;PFS分别达到5.6个月和4.5个月。上述结果显示帕博利珠单抗在一部分神经内分泌肿瘤患者中具有抗肿瘤活性。
此外,这项研究显示在类癌和pNETs队列分别有68%和69%的患者发生治疗相关不良事件,最常见的是腹泻和疲乏,这与帕博利珠单抗在其它实体瘤中的治疗相关不良反应类似。在类癌队列中只有1名患者因治疗相关的不良事件而停止治疗,而在pNETs队列中没有出现这种情况。治疗相关3级不良事件不多见,且两组均未发生与治疗相关的4级不良事件或死亡。总的来说,帕博利珠单抗治疗NETs安全性较好。
这项研究也给我们带来了一些新的思考,例如:生物学指标如有丝分裂比例、Ki-67指数、肿瘤微卫星不稳定性等等这些可能会影响帕博利珠单抗疗效的指标在这项研究中并没有展示,未来能否根据这些生物学指标筛选出更加适合帕博利珠单抗治疗的NETs的患者值得进一步研究;另外,该研究入组患者治疗基线并不相同,入组前接受的治疗方案并不一致,同时研究入组的患者也较少,期待未来能有大样本的随机对照临床研究来进一步证实帕博利珠单抗在NETs中的疗效。
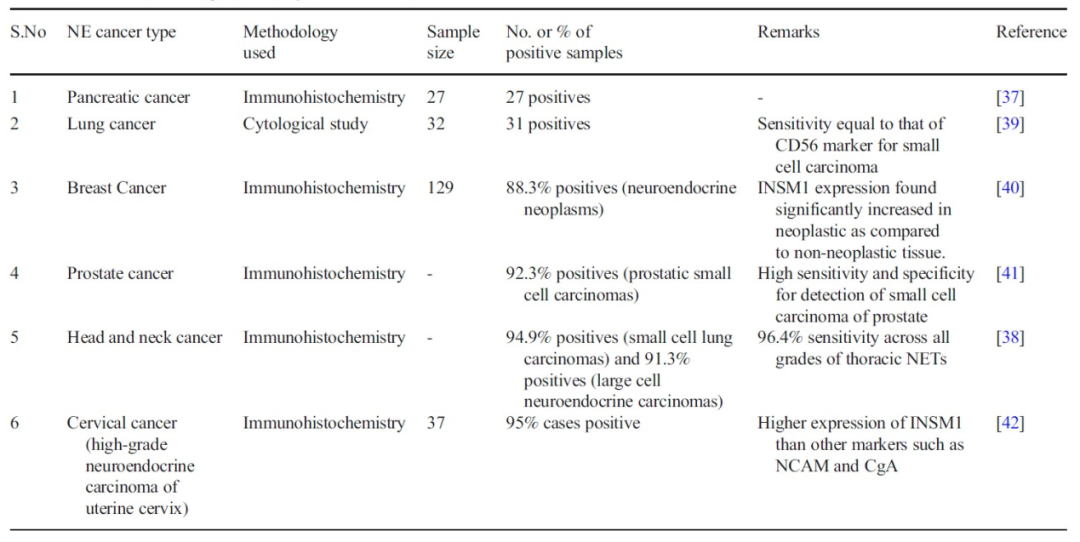
3、胰岛素瘤相关蛋白1(INSM1):神经内分泌肿瘤潜在的生物标志物和治疗靶点
Insulinoma-associated protein 1 (INSM1): a potential biomarker and therapeutic target for neuroendocrine tumors
Cell Oncol (Dordr). [IF=5.02]
胰岛素瘤相关蛋白1(INSM1)是一种具有锌指DNA结合结构域的转录调节因子,已被证实是肿瘤细胞具有神经内分泌分化的胞质标志物。INSM1除了在胎儿胰腺中大量表达外,在脑肿瘤、嗜铬细胞瘤、甲状腺髓样癌、胰岛素瘤、垂体和小细胞肺癌中均表达。INSM1在正常成人组织和/或大多数非神经内分泌肿瘤中不表达。它调节多种下游信号通路,包括Sonic Hedgehog、PI3K/AKT、MEK/ERK1/2、ADK、p53、Wnt、组蛋白乙酰化、LSD1、cycline D1、Ascl1和N-Myc通路。尽管INSM1似乎是神经内分泌肿瘤的一个微妙而特异的生物标记物,但它在肿瘤发展中的作用仍不清楚。发表在《Cell Oncol (Dordr)》的该研究强调INSMI的表达及其诊断意义,并将其作为各种神经内分泌肿瘤的治疗靶点。与INSM1表达相关的靶向信号通路或基因表达改变可能有助于神经内分泌肿瘤新治疗策略的设计。
表3. INSM1在神经内分泌癌诊断效用的证据
4、小分化良好的胰腺神经内分泌肿瘤的基因分析确定具有不同肝转移风险的亚组
Genetic Analysis of Small Well-differentiated Pancreatic Neuroendocrine Tumors Identifies Subgroups With Differing Risks of Liver Metastases
Ann Surg. [IF=9.476]
分化良好的小胰腺神经内分泌肿瘤(PANnets)通常为惰性;然而,有部分患者肿瘤会转移至肝脏。这项发表在《Ann Surg》的该研究,旨在研究与小原发性胰腺神经内分泌肿瘤(PanNETs)肝转移发展相关的关键分子改变。
该研究共纳入87例小型原发性PanNETs(<3cm),5年随访后,其中32例发生转移,55例未发生转移。整个队列中,高Ki-67(OR 1.369;95%CI 1.121-1.673;P=0.002)、N期(OR 4.568;95%CI 1.458-14.312;P=0.009)和ALT阳性(OR 3.486;95%CI 1.093-11.115;P=0.035)与肝转移独立相关。在通过下一代测序和拷贝数改变分析评估的子集中,共鉴定出3种具有不同肝转移风险的分子亚型。第1组(n=15;73%转移)的特征是反复染色体扩增、CN-LOH、DAXX突变和ALT阳性。第2组(n=19;42%转移,包括5个G1级肿瘤)的特征是有限的拷贝数改变和突变。第3组(n=14;35%转移)定义为11号染色体缺失。
综上所述,该研究确定了与不同肝转移风险相关的小PanNETs的基因组模式。分子改变,如DAXX突变、染色体扩增和ALT,与小PanNETs转移风险增加相关。因此,靶向测序和/或ALT分析可能有助于这些小PanNETs的临床决策。
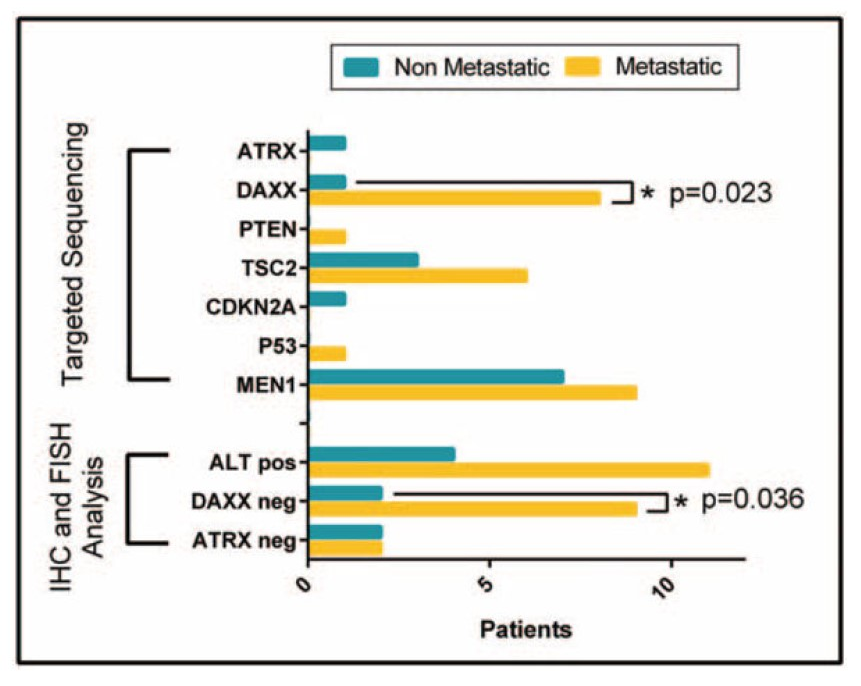 图4. 转移性和非转移性PANnets中的体细胞突变、ATRX/DAXX蛋白表达和ALT状态
图4. 转移性和非转移性PANnets中的体细胞突变、ATRX/DAXX蛋白表达和ALT状态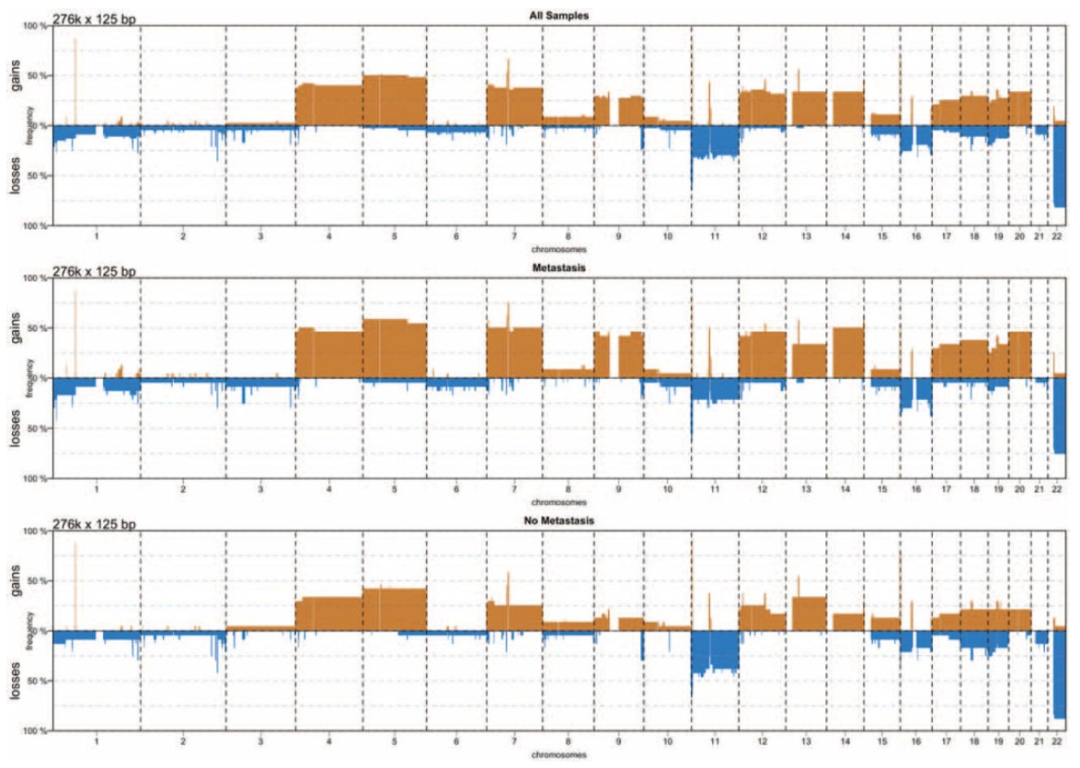 图5. 转移性和非转移性PANnets中每个染色体的染色体扩增(红色)和丢失(蓝色)率
图5. 转移性和非转移性PANnets中每个染色体的染色体扩增(红色)和丢失(蓝色)率
5、阑尾神经内分泌肿瘤中与淋巴结转移相关的形态学因素:意大利多中心回顾性研究
Morphological Factors Related to Nodal Metastases in Neuroendocrine Tumors of the Appendix
Ann Surg. [IF=9.476]
阑尾神经内分泌肿瘤(NETs)通常在阑尾切除术后偶然诊断;右半结肠切除术的适应症目前基于几个参数(即肿瘤大小、分级、增殖指数、定位、中阑尾侵犯、淋巴血管浸润)。现有的指南是基于小规模、回顾性、单机构研究,这导致不同指南推荐不一致。这项发表在《Ann Surg》的回顾性研究,旨在评估阑尾神经内分泌肿瘤(NETs)淋巴结受累相关的临床和形态学特征,以确定哪些患者应接受右半结肠切除术的肿瘤根治术。
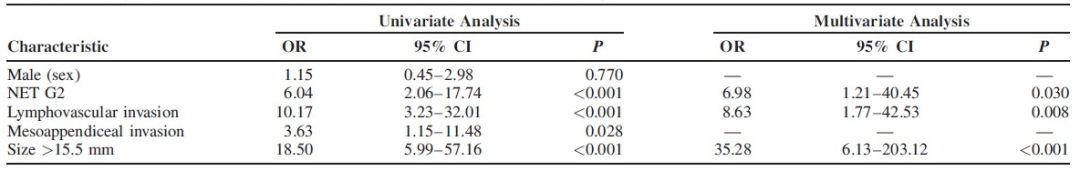
该研究纳入从1990年1月至2015年12月在意大利的11个3级中心进行阑尾NETs手术切除的患者。最终纳入435例患者进行分析。G2级(OR 6.04),淋巴管浸润(OR 10.17)、大小(OR 18.50)和阑尾系膜侵犯(OR 3.63)与淋巴结转移相关。受试者工作曲线确定>15.5mm为最佳大小截断值(曲线下面积0.747)。多因素分析提示,G2级(OR 6.98)、淋巴管浸润(OR 8.63)、大小>15.5mm(OR 35.28)与淋巴结受累独立相关。
总结该研究,肿瘤大小>15.5mm、G2级、淋巴管浸润是与阑尾NETs淋巴结转移独立相关的因素。只要出现这些特征中的1个,均应被认为是需要积极外科干预的标志。尽管这些结果为目前最大型的研究,但仍需要前瞻性研究的验证。
表4. 随访中与淋巴结受累相关的预后因素
6、MEN1中非功能性胰腺神经内分泌肿瘤结局的预后因素–系统综述
Prognostic factors for the outcome of nonfunctioning pancreatic neuroendocrine tumors in MEN1 – a systematic review of literature
Endocr Relat Cancer. [IF=4.774]
转移性十二指肠胰神经内分泌肿瘤(dpNETs)是1型多发性内分泌肿瘤(MEN1)患者最重要的疾病相关死亡原因。非功能性pNETs(NF-pNETs)在MEN1中患病率高,临床上呈异质性。目前,MEN1中非功能性胰腺神经内分泌肿瘤的治疗策略存在争议,关于危险分层的预后因素的数据有限。这项发表在《Endocr Relat Cancer》的系统综述旨在研究与MEN1相关的NF-pNETs预后因素的证据现状。
该系统综述检索了4个数据库,以评估任何可能与NF-pNET进展、远处转移发展和/或总生存率相关的预后因素。共纳入13项研究(370例患者)。研究的预后因素包括肿瘤大小、手术切除时机、WHO分级、甲基化、免疫组化(IHC)p27/p18表达、ARX/PDX1-IHC和端粒选择性延长。结果补充了与MEN1相关的pNET研究的证据,这些证据无法从NF-pNET和散发的NF-pNET数据中单独提取。
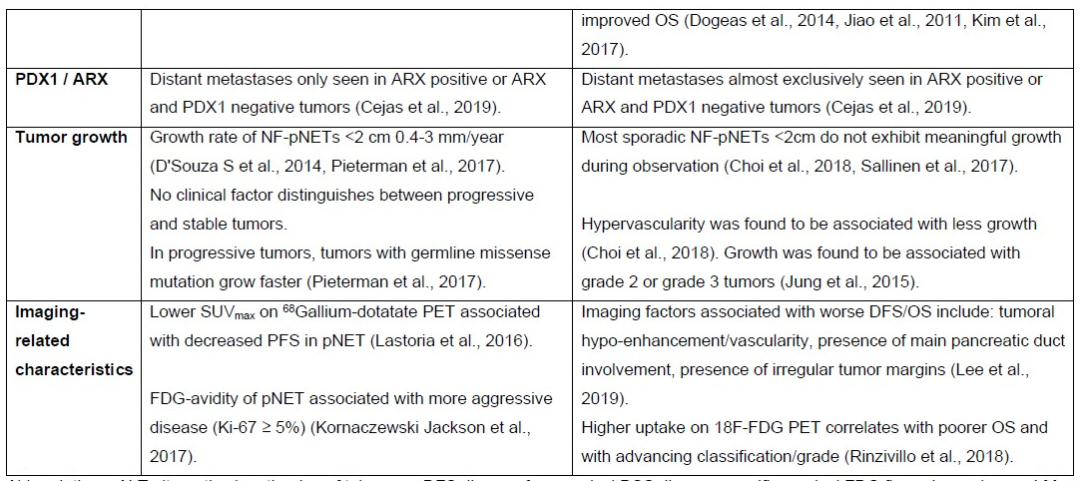
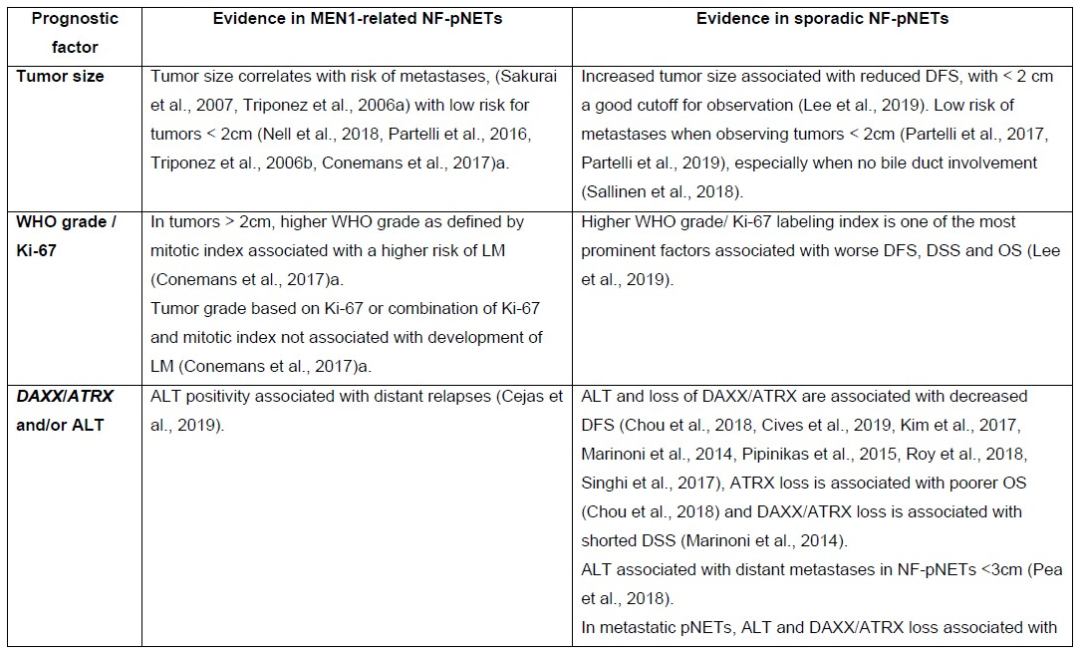
该研究提示,MEN1相关的NF-pNETs临床决策中使用的最重要的预后因素是肿瘤的大小和分级。<2 cm的NF-pNETs可以采取观察随访的策略,而≥2cm的NF-pNETs,建议手术切除。2级NF-pNET应视为高危。多分析循环生物标记物、基于组织的分子因子和基于影像学的预测是最有前景的MEN1相关的预后研究途径。临床、转化和基础科学家之间的多机构合作,在前瞻性队列中以统一的数据和生物标本收集,可推动这一领域的发展。
表5. MEN-1相关的pNETs患者的治疗和预后
 ?
?
中山大学肿瘤防治中心胰胆外科主任
教授、主任医师、博士生导师、胰腺癌单病种首席专家
中华医学会外科分会胰腺外科学组委员
中国医师协会胆道外科医师委员会常务委员
中国抗癌协会胆道肿瘤专业委员会常务委员
中国抗癌协会胰腺癌专业委员会常务委员
国际肝胆协会中国分会胆道肿瘤专业委员会常务委员
中国研究型医院学会智能医学专委会常务委员
广东省抗癌协会胆道肿瘤专业委员会主任委员
广东省抗癌协会胰腺癌专业委员会副主任委员




 京公网安备 11010502033352号
京公网安备 11010502033352号